Човешкият имунодефицитен вирус (ХИВ), който причинява синдрома на придобитата имунна недостатъчност (СПИН), е открит през 1984 г. Около 40 млн. души живеят с ХИВ към 2023 г., а над 40 млн. са починали от СПИН от началото на епидемията. ХИВ инфекцията може да увеличи риска от развитие на рак, сърдечносъдови и костни заболявания и др. Откакто е установен първият случай на болестта, не спират да се търсят подходи за прекратяване на разпространението на вируса и за иновативни терапии, както и да се правят опити за разработване на ваксини.
Началото
През 1981 г. в Центъра за контрол и превенция на заболяванията (Centre of Disease Control – CDC) в Атланта, Джорджия, специалистката по разработка на лекарства Санди Форд оставя бележка на ментора си за забелязани пет случая на пневмония с необичайно протичане, като предполагаем причинител са микроскопични гъби, подобни на дрожди. Такива микроорганизми до онзи момент са били наблюдавани само при имуносупресирани пациенти. По това време дерматолози в САЩ отчитат увеличение на пациентите с агресивния и рядко срещан вид рак на кожата – сарком на Капоши. Общото между пациентите отново е, че имунната им система е силно потисната.
Случаите стават стотици и започват да се откриват и в Европа, Южна Америка и Австралия. Най-често засегнати са хомосексуални мъже, хора, които употребяват наркотици, работници в секс индустрията (и техните партньори), както и пациенти с хемофилия. Открити са и други симптоми на заболяването освен пневмонията и саркома на Капоши, включващи гърчове, остра загуба на телесно тегло, висока температура и развитие на други видове рак. През следващата година CDC използва термина синдром на придобитата имунна недостатъчност (СПИН) и изказва предположението, че причинителят най-вероятно е все още неидентифициран инфекциозен агент.
През 1983 г. е изолиран вирус от лимфните съдове на пациенти със симптоми на СПИН. Той е класиран в семейството на ретровирусите. В този период учените откриват и начин как да размножат вируса в лабораторни условия, което служи и за разработването на патентован кръвен тест за наличие на ХИВ, който се използва и до днес. През 2008 г. Нобелова награда за медицина получават френските вирусолози Франсоаз Баре-Синуси и Люк Монтание за откриването на ХИВ.
Животът на ХИВ вируса
С откриването на ХИВ вируса се появяват и много въпроси, чакащи своя отговор. Какъв е произходът на този вирус? Защо причинява толкова разнообразни симптоми? Защо в немалка част от случаите симптомите се развиват много късно (месеци или години) след инфекция с вируса?
Съществуват два ХИВ вируса: ХИВ-1 и по-рядко срещаният ХИВ-2. Те произхождат от сходни ретровируси, които се срещат при примати в Африка. Хората са се заразили с тях от приматите (зооноза), най-вероятно чрез консумацията на заразено месо.
ХИВ вирусът е изграден от белтъчна обвивка, а в сърцевината му се крие нуклеиновата киселина РНК. Всъщност ХИВ вирусът прилича по структура на SARS-CoV2 – вируса, който предизвиква COVID-19. Въпреки че и двата са РНК вируси, жизненият им цикъл в заразената клетка е напълно различен.
ХИВ вирусът се предава чрез телесни течности – основно чрез кръвен контакт, чрез сексуален контакт без предпазни мерки или от бременна жена на плода. Вирусът се прикрепва към определен вид клетки на имунната система – CD4 Т-клетки. Те са задължителна и основна част от правилното функциониране на имунната система. Ролята им е да дават инструкции на другите клетки на имунната система, които получават сигнал и атакуват нахлуващите патогени и увредени клетки.
При закачането на ХИВ вируса за помощните Т-клетки той вкарва своите РНК и ензими в клетката. Най-важният ензим от жизнения цикъл на ХИВ е т.нар. обратна транскриптаза. Този ензим има уникалната възможност да произвежда ДНК от РНК (по правилата на централната догма ДНК се превръща в РНК, но не и обратното). Понякога вирусната ДНК остава скрита и не работи дълго време, което дава възможност на вируса да се запази дори и ако множество клетки на гостоприемника умрат.
В заразената Т-клетка вирусната ДНК се вгражда в ДНК на клетката. Това е и причината ХИВ-позитивните да остават завинаги такива, тъй като няма ефективен механизъм, чрез който да се унищожи напълно скритият внедрен в генома вирус.
Инжектираните РНК и ензими в помощните Т-клетки служат и за производството на нови вируси, които излизат от клетката и заразяват други клетки. Друго предимство на вируса е огромният брой грешки, които се допускат от ензими при превръщането на РНК в ДНК. Незасегнатите помощни Т-клетки получават сигнали, че заразената клетка е „развалена“, и когато се притекат на помощ, падат в същия капан. По този начин тялото унищожава множество помощни Т-клетки, което нарушава цялата имунна система и се стига до имунна недостатъчност. Ето защо пациентите са в пъти по-податливи на инфекции и рак, както и на резистентност към дадено лечение.
Терапевтични подходи
От началото на епидемията от ХИВ се правят опити за разработване на антиретровирусни лекарства. През 2016 г. са създадени над 40 медикамента, които в различни комбинации държат инфекцията под контрол. До 2021 г. Американската агенция по лекарства и храни е одобрила над 220 антиретровирусни медикамента за лечение на СПИН.
От края на 90-те години заболеваемостта и смъртността в резултат на заразяване с ХИВ вирус намаляват значително с помощта на антиретровирусната терапия (АРТ). Освен това АРТ удължава продължителността на живота на пациентите. Разработените терапии атакуват различни ензими, които са задължителна част от жизнения цикъл на ХИВ вируса, и успешно държат вирусния товар в ниски граници, тоест не позволяват на вируса да се размножава и да инфектира здрави помощни Т-клетки). През последните няколко години усилията са насочени към разработването на антитела, които да се използват като ваксина, но това е доста трудоемка задача предвид факта, че ХИВ вирусът мутира прекалено често.
Има и „имунизирани“ срещу ХИВ
За да инфектира една помощна Т-клетка, ХИВ вирусът се закачва за два рецептора едновременно – CD4 и CCR5. Някои хора носят мутация в гена, който кодира CCR5 рецептора. Мутиралата версия на рецептора води до невъзможност за експресиране на рецептора на повърхността на клетката – CCR5 при тези хора липсва. Голяма част от хората, носители на мутацията, са с европейски произход. Носителите на мутация и в двете копия на гена са напълно защитени от инфекция от ХИВ, а носителите само на едно копие развиват заболяването по-бавно. Това откритие насочва учените към мисълта за генни терапии на базата на CCR5 рецептора.
Трансплантация на стволови клетки и генни терапии
През 2007 г. е извършена първата трансплантация на стволови клетки на ХИВ-позитивен пациент от донор с мутация в CCR5 рецептора. Пациентът прекъсва АРТ след успешната трансплантация, а ХИВ инфекцията изчезва напълно. Към днешна дата излекуваните от ХИВ чрез трансплантация на стволови клетки са седем, но тази манипулация крие сериозни рискове, например реакция на присадката срещу гостоприемника. Тоест имплантираните от донора клетки разпознават като чуждо тялото на реципиента, което води до възпаление в различни органи и е животозастрашаващо. По тази причина засега трансплантацията не може да стане широко приложима практика.
През 2018 г. китайският генетик Хъ Дзиенкуей използва CRISPR-Cas технологията, за да модифицира два човешки ембриона. Раждат се две близначки, носителки на мутацията в гена, произвеждащ CCR5 рецептора. Ученият е осъден от китайската държава за своя експеримент поради упражняването на незаконни медицински практики. Твърди се, че Хъ е фалшифицирал документи от етичната комисия – практически сам е написал, че комисията одобрява и дава право да извърши тази манипулация. След това е излъгал лекарите, които, бивайки подведени, са имплантирали генномодофицираните ембриони в две пациентки при инвитро процедура. Едната от тях е родила близначките, а при другата процедурата е била неуспешна.
Обръщаме внимание на този експеримент, защото въпреки неетичния аспект случаят неоспоримо доказва, че напредъкът в генетичните техники открива възможности за нови подходи за превенция и лечение.
Какво предстои
Въпреки значителния прогрес в медицината през последните четири десетилетия, СПИН все още отнема живота на много хора по целия свят. Разработването на нови терапии за ХИВ инфекцията и кандидат-ваксините за превенция са надеждата за спирането на ХИВ/СПИН епидемията в глобален мащаб.
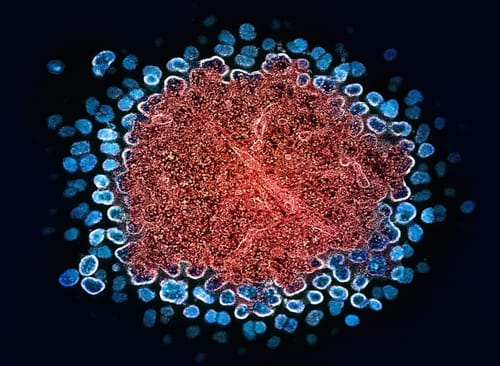
Заглавно изображение: ХИВ частици (в синьо), заобикалящи инфектирана Т-клетка (в червено), визуализирани с трансмисионен електронен микроскоп © National Institute of Allergy and Infectious Diseases за Unsplash
„Тоест“ се издържа единствено от читателски дарения
Ако харесвате нашата работа и искате да продължим, включете се с месечно дарение.
Подкрепете ни